Коли частина мозку помирає: що не так з лікуванням інсульту в Україні
13 лютого 2020


13 лютого 2020


Перші кілька годин інсульту в більшості випадків схожі на ситуацію, коли людина тоне, пояснює доктор Фломін.
Є дуже мало часу, щоб її врятувати – якщо у перші години ділянка мозку відмирає, то порушується функція частини тіла, яку вона забезпечувала.
По приїзду "швидкої" в лікарні мають просканувати голову, щоб переконатися, що там сталося.
Найперше роблять комп’ютерну томографію (КТ), рідше – магнітно-резонансну томографію (МРТ).
Це світовий стандарт, пояснює Марина Гуляєва. Адже там може бути взагалі не інсульт. А пухлина мозку, наприклад.
Юрій Фломін розповідає, що нещодавно у його відділення потрапив 82-річний пацієнт з Житомирської області.
У нього виникла слабкість правої руки та правої ноги, і порушення мови. Дідусь живе в селі, КТ там немає, і сімейний лікар вирішив спробувати якось його полікувати від нібито інсульту.
За два тижні старенькому стало гірше. Коли пацієнту зрештою зробили КТ, виявилось, що в нього множинні метастази раку в головному мозку.
З тим, щоб робити КТ пацієнтам з підозрою на інсульт, в Україні – серйозна проблема. Минулого року МОЗ із залученням фахівців Української асоціації боротьби з інсультом і робочої групи провели зріз, як, скільки, коли і ким надається допомога пацієнтам у гострій фазі інсульту.
Марина Гуляєва брала участь в цьому дослідженні. Результати критичні:
– В Україні є понад 500 відділень, куди госпіталізують пацієнтів з гострим мозковим інсультом.
З них лише близько 10% мають доступ до візуалізації (КТ), відповідають мінімальним вимогам, які у світі висувають до лікарень, готових лікувати інсульт.
Легко порахувати, що 90% медзакладів не можуть надати сучасну допомогу при мозковому інсульті, яка зазначена і в міжнародних, і в українських протоколах.
В лікарнях, де немає КТ, роблять недолугі речі. Наприклад, люмбальну пункцію. Вона нічого не говорить, але її виконують. А це подекуди небезпечна процедура.
Є два типи інсульту:
Прояви інсульту залежать від:
Інсульт може "вдарити" по роботі тіла, мисленню та спілкуванню. Кожен випадок особливий, хвороба та відновлення після неї – індивідуальні.
Вміти розпізнавати ознаки інсульту в собі та інших – життєво важливо.
Найкращий спосіб діагностики – тест FAST. Він допомагає помітити три найпоширеніші симптоми інсульту:
Face (лице): чи може людина усміхнутись? Обличчя симетричне чи скошене з одного боку?
Arms (руки): Чи може людина підняти обидві руки і тримати їх?
Speech problems (проблеми з мовленням): Чи може людина чітко розмовляти і розуміє, що ви їй кажете? Її мовлення незрозуміле ("наче каша у роті")?
Time (час): Якщо бачите будь-яку з цих ознак, одразу телефонуйте в "швидку".
Ознаки інсульту, які має знати кожен:
Помітили хоча б одну з цих ознак – не гайте часу, телефонуйте 103.
Чим швидше людина опиниться у лікарні, яка готова лікувати інсульт, тим швидше вона отримає необхідну допомогу і тим вищі будуть її шанси на одужання.
Інколи трапляється, що місцева "швидка" починає лікувати людину з інсультом вдома, зазначає Юрій Фломін.
Починають їй щось "прокапувати":
– У випадку інсульту часто вірять у "чудодійні ліки", такі як нейропротектори, хоча ці ліки не мають науково доведеної ефективності. В розвинених країнах за них платити не готові, а в нас правдами-неправдами їх просувають.
Пацієнти готові віддавати за це "лікування" тисячі гривень, які можна витратити з набагато більшою користю.
Виникає парадоксальна ситуація: у не дуже заможній країні в 2017 році на ліки з сумнівною ефективністю, які інколи ще називають фуфломіцинами – витратили 2,5 млрд гривень.
На жаль, так історично склалося, що в не дуже розвинених країнах , куди входить й Україна, люди часто вірять, що є "чарівні таблетки", які можуть вилікувати від усіх хвороб, а держава не створює надійних перешкод для потрапляння на ринок неефективних ліків.
Інша проблема, пов’язана зі "швидкою" та інсультами – коли бригада везе пацієнта "не туди". Часто – лише до найближчої лікарні, а не до тієї, де є фахівці та потрібне обладнання.
– Це дуже погана практика, – каже доктор Фломін. – Пацієнта з переломом не доправляють у пологовий будинок, а вагітну не везуть народжувати в тубдиспансер. А от з інсультом якесь непорозуміння постійне – пацієнтів везуть у будь-яку найближчу лікарню.
– Або нікуди не везуть, залишаючи вдома. Кажуть: "Скільки вам років? 85? Можете і вдома "прокапатись", – додає Марина Гуляєва.
Також іноді медики "швидкої" можуть почути від бабусі чи дідуся з інсультом: "Давайте я за тиждень-два отримаю пенсію, і тоді поїду в лікарню".
Так не має бути. Правильно: "швидка" розпізнає інсульт та екстрено доправляє пацієнта в лікарню, яка спроможна надати необхідну допомогу.
Система нереформована, обладнання бракує, навчених лікарів теж.
Тому питаємо експертів, що в цих умовах краще: везти в звичайну районну лікарню і сподіватися на диво, вимагати "швидку" доправити у лікарню, де є КТ, чи брати свою машину та везти самому?
– Якщо поруч немає місця, де надають якісну допомогу при інсульті, намагайтеся забезпечити дві речі:
1) зробити КТ голови, щоб перевірити, чи це справді інсульт та відкинути інше захворювання (рак, наприклад),
2) проконсультуватись хоча б дистанційно з фахівцем з інсульту, який розкаже, що це таке, і порекомендує, що робити далі, – радить Юрій Фломін.
Якщо "швидка" готова везти хворого тільки в найближчу лікарню, де немає КТ, краще скористатися послугами приватної "швидкої", якщо така є у вашому місті, щоб якнайшвидше дістатися "правильної" лікарні.
Везти самотужки в машині – ризикований варіант. В дорозі людині може стати гірше, людям поруч буде лячно.
Але, з іншого боку, на другій шальці терезів – перебування пацієнта у місці, де йому взагалі не нададуть потрібної допомоги.
– Що гірше? Треба добре зважувати. На Заході відповідають однозначно: везти, бо невідомо, що буде за пів години, яка потрібна буде допомога, – пояснює Юрій Фломін.
У нас був прикрий випадок. Маленька лікарня під Києвом. Місцева "швидка" відмовилась везти в інше місце, крім райлікарні. Пацієнт був помірної тяжкості. Вони не робили йому КТ, лікували на свій розсуд.
Наступного дня телефонують нам родичі й благають його врятувати. Бо за ніч стан пацієнта погіршився, його перевели в реанімацію, поставили дихальні трубки, підключили до апарату штучної вентиляції легень.
Ця ситуація на порядок складніша, ніж була вчора. І вивести з цього стану – набагато складніше.

80% інсультів пов’язані з тим, що блокується якась судина, кров не біжить до ділянки мозку, і вона страждає від браку кисню і поживних речовин.
Якщо кровотік до неї відновити, вона виживе і продовжить працювати. Але на це є лише 4,5-6 год від початку захворювання.
Тромболізис – це внутрішньовенна ін’єкція ліків, які допомагають швидко розчинити тромб, що перекриває доступ крові (кисню) до конкретної ділянки мозку. Процедура підходить для 10-20% випадків інсульту.
– Без КТ тромболізис при інсульті неможливий.
Якщо ввести тромболітик пацієнту з крововиливом (інший тип інсульту – УП), це його вб’є, майже на 100%. Тому так робити протизаконно, – пояснює Юрій Фломін.
За даними експертів, у Києві стається до 10 тисяч інсультів на рік. Хоча б у 5% випадків у столичних лікарнях мають робити тромболізис, а виконують лише декілька таких процедур на рік.
Є інше втручання – механічна тромбектомія. Можна залізти в судину і її почистити, відновивши кровотік. На це є шість год від початку інсульту, але це складніше втручання, яке потребує відповідного обладнання, і витрати на таке лікування значно вищі. Процедура підходить для 5-10% пацієнтів.
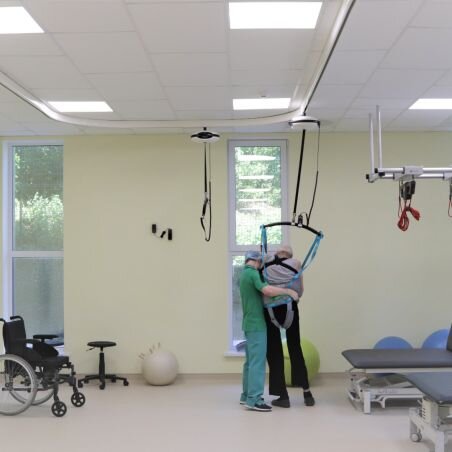
Втім, найважливішим елементом лікування для широкого загалу пацієнтів з інсультом є не тромболітична терапія чи тромбектомія, а перебування в інсультному блоці. Воно ефективне для понад 90% пацієнтів з інсультом, пояснюють лікарі.
В інсультному блоці є лікар, який розуміє, що робити, є медсестра навчена, фізичний терапевт, логопед та ерготерапевт. Вони проведуть обстеження, не допустять ускладнень, допоможуть пацієнту стати на ноги, він швидше відновлюється і виписується з лікарні. Вже у перші дні йому призначать профілактику наступного інсульту.
– Це найважливіше при інсульті, – перераховує Юрій Фломін.
Українські реалії лікування інсульту можна охарактеризувати фразою: "Немає КТ? Розберемось і так".
– Коли нема КТ, пацієнту можуть робити хіба нейтральні речі: доглядати його, годувати, робити якісь крапельниці… І дивитися, що вийде, – пояснює Юрій Фломін.
У деяких лікарнях є звіти, де летальність від інсультів – 100%. Це дивно, адже, на щастя, більшість пацієнтів з інсультом не помирають, навіть якщо їм взагалі не надають меддопомогу. Але у більшості тих, хто вижив, будуть серйозні наслідки (порушення рухів, мови, зору, чутливості, розумових функцій тощо).
Як мало б бути: куди б не прийняли пацієнта, якщо він кандидат для екстрених втручань – на кшталт тромболізису при інсульті – його негайно мають переправити туди, де ці втручання роблять, пояснюють експерти.
Якщо ж час, коли цю процедуру можна зробити, вже минув, лікарня має, як мінімум, організувати транспортування пацієнта туди, де йому проведуть КТ голови, щоб встановити правильний діагноз, від якого залежать лікування та реабілітація.
– Реалії такі, що пацієнтів з інсультом госпіталізують до будь-якої лікарні, подекуди – у будь-яке відділення. Інсультних відділень вкрай мало.
Яка різниця між неврологічним відділенням та інсультним? В неврологічному пацієнта везуть в палату, де лежать всі інші неврологічні пацієнти (наприклад, з радикулітом чи головним болем).
Чи має тамтешній персонал навички, необхідні при інсульті? Ні. Там взагалі може бути одна медсестра на 30-60 ліжок.
Не виконується обов’язкова протокольна частина, щоб запобігти основним ускладненням пацієнта, яких можна уникнути на вході в лікарню, – пояснює Марина Гуляєва.
Як має бути: "Заїжджає пацієнт – медсестри одразу перевіряють, чи порушене ковтання. Якщо порушене, пацієнта не можна годувати чи поїти через рот.
Родичі, піклуючись про хворого, намагатимуться його нагодувати. І якщо в нього порушене ковтання, та ще й є афазія, він сказати не може нічого. Через добу це може призвести до аспіраційної пневмонії, ще через дві-три доби – до смерті", – пояснює Марина Гуляєва.
Юрій Фломін додає, що медсестри – зазвичай добрі, співчувають і хочуть допомогти, погодувати. Навчена медсестра інсультного блоку відрізняється від інших тим, що скаже: "Не годуємо, поки ми не перевіримо, чи безпечно пацієнт ковтає".
Або ще ситуація: часто пацієнту дискомфортно справляти нужду лежачи. Він просить: "Можна піти в туалет?". Ненавчена медсестра скаже: "Ідіть". Навчена ж відповість: "Чекайте, вам поки не дозволяють ходити, ви можете впасти і травмуватись. Зараз вас проведуть до вбиральні, почекають та відведуть назад".
Експерти пояснюють, що інсультне відділення має бути відділеним, зі своїм окремим персоналом, який пройшов вишкіл і розуміє особливості допомоги.
Коли хворий поступив в інсультний блок, медсестра має одразу виміряти його температуру. Якщо підвищена – мусить доповісти про це лікарю. Це ж стосується вимірювання тиску, насичення крові киснем, рівня цукру в крові тощо.
Медсестра має знати прояви інсульту та певні аспекти інтенсивної терапії. Адже інсульт – невідкладний стан. Зараз пацієнт ще ковтає, а через 3-4 години вже ні, бо розширилась ділянка ішемічної зони.
Коли пацієнти приїжджають за допомогою уже після гострого періоду, медсестра має оцінити ризик падіння. Якщо ризик високий, повідомляють фізичних терапевтів, на дверях палати вказують відповідну інформацію, і пацієнт знає, що йому не можна самому підводитись та ходити.
Важливий також догляд за шкірою, щоб не було пролежнів, і за ротовою порожниною, щоб не було інфекцій.
Медсестра має вміти правильно годувати пацієнта з урахуванням його можливостей, функції ковтання і рівня свідомості, а також уміти спостерігати за станом хворого, виявляти тривожні ознаки й одразу повідомляти лікаря. Бо лікар перебуває з пацієнтом до години на добу, а медсестра – майже постійно.

Часто інсульт спричиняє слабкість з одного боку тіла, впливаючи на рухи руки та ноги. Це може вести до проблем з ходьбою, рівновагою та триманням речей.
Проблеми з контролем – кишківником чи сечовим міхуром – поширена річ після інсульту. За кілька тижнів ситуація зазвичай покращується.
Після інсульту в декого змінюється поведінка, наприклад, людина втрачає інтерес до речей, які приносили їй радість.
Стає імпульсивною чи агресивною, легше "спалахує".
Може відчувати "приховані" ефекти після інсульту:
- втома не минає після відпочинку;
- відчуття тривоги чи депресії;
- зміни в поведінці: більша дратівливість чи імпульсивність, сильна прямота;
- важко контролювати емоції
Найважливіший період щодо збереження життя – 7-10 днів від початку захворювання. Максимум проблем виникають тоді. Тому надважливо правильно організувати допомогу впродовж цього періоду.
Відразу після стабілізації стану розпочинається робота з відновлення порушень, обумовлених інсультом.
Як має бути: Медики вивчають ваші проблеми і знаходять способи їх вирішити хоча б частково; терапія починається невдовзі після інсульту, зазвичай упродовж перших 48 годин.
Річ у тім, що без тромболізису чи тромбектомії частина мозку гине. Оживити її вже неможливо. Цей шматочок мозку керував певними функціями: рухами правої руки, наприклад.
На щастя, мозку властиво перебудовувати свою роботу, він має так звану нейропластичність.
– Саме на цьому грунтується реабілітація: центральну нервову систему вчать працювати інакше. Мозок не може працювати так, як раніше, але може перебудувати роботу. Це схоже на те, коли проспект Перемоги закритий, то водій шукає об’їзд, як дістатися потрібної точки.
Нейропластичність найкраще працює в перші дні та тижні від початку захворювання. Як тепла глина. Поки вона м’яка, з неї можна щось ліпити, а коли проходить час і вона засихає – вже нічого не вдієш.
В реабілітації беруть участь:
- фізіотерапевт: допомагає покращити силу, мобільність, рівновагу та витривалість;
- ерготерапевт: допомагає повернути самостійність, наново навчаючи щоденним звичкам;
- логопед: допомагає покращити мовлення, читати, писати, а також виправити проблеми з ковтанням води та їжі;
- дієтолог: дає поради щодо правил харчування та зміни раціону;
- психолог: допомагає з труднощами з пам’яттю та мисленням, а також з емоційними проблемами на кшталт депресії.
Це – стандарт в доказовій медицині.
– Ми питали медзаклади, скільки в них є фахівців з фізичної терапії, ерготерапії тощо.
З’ясувалося, що на 500 відділень, куди приймають пацієнтів з інсультом, є аж 50 логопедів. А в кожному інсультному блоці чи центрі має бути хоча б по 2 посади логопедів, – пояснює Юрій Фломін.
І додає, що близько 70% людей, які вижили після інсульту, мають ті чи інші функціональні порушення (обмеження рухів, спілкування, самообслуговування тощо).
Реабілітація в стаціонарі, якщо вона доступна, дозволяє близько 2/3 пацієнтів зробити незалежними від сторонньої допомоги. Якщо вона не доступна – вони залишаються залежними.
– Якщо людина може сама себе обходити, залишитись сама вдома, нагріти їсти і зробити чаю, піти до вбиральні, користуватись побутовими приладами, ми вважаємо, що вона практично незалежна у повсякденному житті. Це перше і головне, до чого ми прагнемо в реабілітації людини після інсульту.
В нас середній вік людей, які вперше хворіють на інсульт, трохи за 60 . Жінки страждають інсультами тяжчими, з важким інвалідизуючим компонентом, з більшою депресією, – пояснює Марина Гуляєва.
– У нас досі немає усвідомлення того, що інсульт – величезна загроза, – каже Юрій Фломін.
Вас турбувала б ситуація, коли у вашому місті немає пожежної частини і при пожежі не буде допомоги? Напевно, турбувала б. З інсультом те саме, але це нікого не бентежить.
Ірина Андрейців, журналістка, для УП.Життя

